От болевых ощущений в области плеча страдает 5–7% населения, причем распространенность таких жалоб возрастает втрое по достижении 60-летнего возраста. Причиной тому служат различные заболевания костно-суставной и мышечно-связочной системы, но наибольшее значение имеют тендиниты.
Мышечные сухожилия, несмотря на свою прочность, являются достаточно уязвимой структурой плеча. При длительном воздействии неблагоприятных факторов происходит развитие патологических процессов в соединительной ткани, что нарушает функцию всего сустава. Поэтому тендинит плеча требуют быстрой и адекватной реакции не только пациента, но и врача.
Причины и механизм развития
Плечевой сустав выполняет важнейшую функцию в повседневной жизни человека. Он обеспечивает широкий круг движений, без которых сложно представить профессиональную, спортивную и бытовую деятельность. В силу этого, значительная часть нагрузки приходится именно на плечо.
Длительное воздействие механического фактора вызывает микротравматизацию сухожилий, проходящих в достаточно узких каналах, и развитие воспалительного процесса, что является основой тендинита.
Такому влиянию подвержены прежде всего спортсмены: метатели копья (диска, ядра), теннисисты, тяжелоатлеты. Подобное состояние часто наблюдается и у представителей рабочих профессий (строители, маляры).
Но заболевание может иметь и совершенно иной механизм развития, в котором воспалению отводится второстепенное значение. На первый план нередко выступают дегенеративно-дистрофические процессы, которые начинают развиваться уже после 40-летнего возраста. Этому способствуют обменно-эндокринные, сосудистые нарушения, а также возрастные изменения в организме. Поэтому кроме травм, как возможные факторы развития тендинита необходимо рассматривать и такие состояния:
- Подагра.
- Сахарный диабет.
- Реактивные артриты.
- Остеоартроз.
- Инфекционные заболевания.
В большинстве случаев наблюдается сочетание нескольких факторов. Но какой бы из них ни вызывал поражение сухожилия, дальнейшее развитие болезни подчинено одни и тем же механизмам.
Тендинит следует рассматривать как мультифакторное заболевание, большое значение в развитии которого отводится повышенным нагрузкам на плечо.
Симптомы

Чтобы поставить верный диагноз, врач проводит клиническое обследование пациента. Сначала выясняет жалобы, обстоятельства возникновения патологии, а затем осматривает место вероятного повреждения. Это поможет выявить характерные черты болезни.
Функция плечевого сустава обеспечивается различными мышцами, сухожилия которых могут подвергаться воспалению. От их вовлечения в патологический процесс будут зависеть и определенные симптомы. Но следует все же отметить общие признаки тендинита:
- Боли в области плеча.
- Щелчки или хруст в суставе.
- Ограничение некоторых движений.
Болевые ощущения сначала возникают при нагрузке, а затем беспокоят даже в покое и ночью. Они могут быть резкими или тупыми, монотонными. При осмотре можно видеть некоторые признаки воспаления: отечность, покраснение. Однако, это будет не всегда. Иногда удается определить болезненность в месте локализации поврежденного сухожилия. Большое значение имеют специальные пробы, при выполнении которых врач препятствует выполнению активных движений пациентом. Появление боли в этот момент укажет на поражение той или иной мышцы.
Хроническое течение тендинита может привести к разрывам сухожилия. Они появляются не только при значительной нагрузке, но даже при выполнении простых движений.
Повреждение вращательной манжеты

В первую очередь следует рассмотреть тендинит вращательной (ротаторной) манжеты плеча. Она образована надостной, малой круглой, подостной и подлопаточной мышцей, выполняя важную роль в стабилизации сустава во время различных движений руки вверх. В таком случае характерны боли в наружно-верхнем участке плечевого сустава, которые могут распространяться в локоть. Они часто возникают из-за непривычных нагрузок, особенно при длительной работе с поднятыми руками.
Может наблюдаться изолированное повреждение определенных структур вращательной манжеты. Наиболее распространена травматизация надостной мышцы, что обусловлено ее особой уязвимостью. Заболевание инициируется сдавлением сухожилия между головкой плеча и акромиальной дугой. В результате появляются боли посередине верхнего отдела сустава. Положительна проба с сопротивлением отведению плеча, подтверждающая поражение надостной мышцы.
Если патология поражает подостную и малую круглую мышцы, то следует выполнять пробу с сопротивлением вращению плеча наружу. Пациенту с тендинитом трудно причесать волосы или совершить аналогичные движения. При воспалении сухожилия подлопаточной мышцы становится положительной проба с сопротивлением внутреннему вращению плеча.
Повреждение бицепса
Сухожилие двуглавой мышцы также подвергается повреждению. Тендинит длинной головки бицепса характеризуется появлением болевых ощущений по передне-верхней поверхности плечевого сустава. Как правило, они возникают после поднятия тяжестей. Выявить заболевание помогает проба с сопротивлением вращению кисти наружу (супинации). Кроме того, отмечается пальпаторная болезненность в месте прохождения сухожилия – межбугорковой борозде, расположенной по передней поверхности плечевой кости у ее верхнего края.
Тендинит бицепса и вращательной манжеты требует дифференциальной диагностики с другой патологией, при которой возникают боли в плечевом суставе: артритами, артрозом, травмами.
Диагностика
Чтобы подтвердить поражение мышечных сухожилий в области плеча, необходимо воспользоваться дополнительными средствами. Как правило, они включают инструментальные методы визуализации, позволяющие увидеть наглядную картину происходящих изменений. К ним относят следующие:
- Магнитно-резонансная томография.
- УЗИ сустава.
- Рентгенография.
Чтобы выявить нарушения в обменных процессах организма, следует провести биохимическое исследование крови. Кроме того, обязательна консультация травматолога.
Лечение

Эффективно лечить тендинит плечевого сустава помогает комплексное воздействие на патологию. В этом процессе важны не только врачебные манипуляции, но и глубокое понимание пациентом сути заболевания. Как правило, используют разноплановые методы лечения:
- Медикаментозную терапию.
- Физиотерапию.
- Лечебную гимнастику.
- Массаж.
- Операцию.
Выбор того или иного метода основан на особенностях течения болезни и свойствах организма. Поэтому терапевтическая программа разрабатывается индивидуально для каждого пациента. При этом особое внимание уделяется разгрузке пораженного плеча и созданию покоя. Следует максимально устранить факторы, провоцирующие появление боли, вплоть до ношения косыночной повязки. Однако, длительная иммобилизация сустава не рекомендуется.
Лечение тендинитов базируется не только на воздействии определенных средств, но и требует активного участия пациента.
Медикаментозная терапия

Без применения медикаментов сложно представить лечение любой патологии, в том числе и тендинита. Препараты используют для уменьшения воспаления, снятия боли и отечности, устранения мышечного напряжения и улучшения функции плечевого сустава. Учитывая большое значение дегенеративных процессов в развитии заболевания, следует включать и те лекарства, которые будут улучшать обменные процессы в самом сухожилии, способствуя его заживлению. Таким образом, рекомендуют применять следующие медикаменты:
- Противовоспалительные (Артрозан, Диклоберл).
- Миорелаксанты (Мидокалм).
- Хондропротекторы (Артра, Дона).
- Сосудистые (Солкосерил).
- Витамины и микроэлементы.
- Гормоны (Дипроспан, Кеналог).
- Местные анестетики (Новокаин).
Последние две группы лекарств используют исключительно для местного применения. Их вводят в область пораженного сухожилия, чтобы ликвидировать болевые ощущения. В качестве локальной терапии применяют различные противовоспалительные мази (Долобене, Диклак).
Лекарственные средства должны применяться в соответствии с назначениями врача. Самостоятельный прием препаратов категорически запрещен в силу возможности развития непредвиденных реакций.
Физиотерапия

При тендинитах плеча активно применяют физические методы воздействия. Они оказывают дополнительный положительный эффект в сочетании с лекарственными препаратами. Чтобы острые явления болезни скорее прошли, можно использовать такие процедуры:
- Электро- и фонофорез новокаина, лидазы.
- УВЧ-терапия.
- Ультрафиолетовое облучение.
- Лазерное лечение.
- Волновая терапия.
- Грязе- и парафинотерапия.
- Магнитотерапия.
Курс лечения может состоять из нескольких процедур, но его следует пройти полностью. Это даст возможность получить стойкий терапевтический эффект.
Лечебная гимнастика

При поражении сухожилий плеча обязательна лечебная физкультура. Без нее сложно обеспечить восстановление функции сустава в прежнем объеме, поскольку именно движения должны способствовать работе мышечно-связочной системы. Могут назначаться следующие упражнения:
- Перекинув полотенце через перекладину, взяться за его концы, и здоровой рукой тянуть вниз, поднимая при этом больную.
- Удерживая перед собой гимнастическую палку, описывать ею круг.
- Положив ладонь пораженной руки на противоположное плечо, поднимать локоть вверх, помогая здоровой рукой.
- Сжав кисти в замок, поднимать руки перед собой.
- Раскачивать больную руку вперед-назад и в стороны по типу маятника.
При этом необходимо помнить, что гимнастику можно выполнять лишь в период ремиссии, когда нет острых признаков заболевания. К тому же нельзя чрезмерно нагружать сустав интенсивными занятиями – разрабатывать плечо необходимо постепенно, чтобы не вызвать боль и ухудшение состояния.
Эффективность лечебной гимнастики во многом зависит от настойчивости пациента и его желания получить хороший результат.
Массаж
Нельзя забывать и о массаже плеча. Его также выполняют после ликвидации болевого синдрома. Благодаря массажным техникам происходит расслабление мышц, улучшается доставка полезных веществ в пораженную зону, что способствует активизации восстановительных процессов. Как правило, рекомендуют пройти 10–15 сеансов.
Операция

Если консервативная терапия не показала должного эффекта или произошел разрыв сухожилия, то лечить тендинит приходится хирургическими методами. В основном выполняют артроскопические операции, которые считаются малоинвазивными и минимально травматичными. С их помощью проводится иссечение измененных тканей, пластика и фиксация сухожилия. После этого требуется реабилитационное лечение, которое состоит из вышеперечисленных консервативных методик.
Если подозревается тендинит в области плеча, то необходимо для начала установить, какая мышца поражена. По результатам диагностического обследования врач определяет дальнейшее лечение, активное участие в котором должен принимать сам пациент.
Теносиновит сустава (голеностопного, коленного): симптомы и лечение
Теносиновит – это воспаление синовиальной оболочки сустава, окружающей сухожилие. Болезнь может протекать как в острой, так и в хронической форме.
Развивается теносиновит под воздействием таких факторов:
- Травмы. Если сустав был поврежден, и при этом у человека в организме есть какая-либо инфекция, риск того, что у него разовьется теносиновит, очень высок. Лечение будет более сложным и длительным, если влагалищная сумка сустава была разорвана, полностью или частично.
- Сбой в работе иммунной системы.
- Артриты ревматоидного характера.
- Дистрофично-дегенеративные изменения сустава. В запущенной форме изменения распространяются и на расположенные рядом сухожилия.
- Заражение некоторыми бактериями и вирусами.
- Возрастные изменения, когда ткани сустава изнашиваются и получают недостаточно питания.
- Постоянные нагрузки. Теносиновит коленного или голеностопного сустава может развиться даже у тех людей, которые малоактивны, но при этом постоянно в силу профессиональной деятельности или привычки нагружают один и тот же сустав.
Симптомы теносиновита наблюдается у людей любого возраста, но чаще от этой болезни страдают пожилые люди.
Классификация теносиновита
Выделяют такие типы этой патологии:
- Стенозирующий теносиновит. Такую форму болезни часто называют еще тенодовагинит локтевого, голеностопного, коленного или тазобедренного сустава. Наиболее часто наблюдается воспаление тех сухожилий, которые отвечают за отведение большого пальца конечности в сторону. Параллельно может поражаться короткий разгибатель пальца. Как следствие – подвижность большого пальца сильно ограничивается. Если лечение в острой форме не было проведено, болезнь переходит в хроническую. На сухожилиях и связках образуются рубцы, со временем происходит полная блокада сустава. Таким видом теносиновита страдают преимущественно женщины;
- Туберкулезный теносиновит. Эта форма патологии развивается, если в организм пациента занесена туберкулезная палочка. Поражаются влагалищные полости сухожилий кистей рук. Конечность при этом сильно отекает, но болевой синдром отсутствует;
- Хронический теносиновит воспалительного характера. Клиническая картина при этой форме заболевания очень схожа с течением туберкулезного теносиновита. На фоне этой болезни часто развивается ревматоидный артрит. Точный диагноз можно поставить только по результатам исследований выпота из суставной полости – они покажут, какая бактерия стала причиной воспаления.
Кроме того, заболевание классифицируется по локализации. Выделяют теносиновит голеностопного, коленного, локтевого, тазобедренного, лучезапястного сустава и головки бицепса.
Симптомы заболевания
Развивается патология медленно, на начальной стадии симптоматика очень слабо выражена. Потому с первыми жалобами пациент обращается к врачу уже при серьезных поражениях сухожилия, когда требуется длительное, комплексное лечение.
При подробном опросе пациент припоминает, когда именно ощутил впервые дискомфорт в области локтевого, голеностопного или коленного сустава – если бы лечение было начато в этот период, оно было бы менее продолжительным, а прогноз благоприятным. В запущенной стадии сустав блокируется, восстановить в полной мере его функциональность невозможно.
Распознать заболевание можно по таким признакам:
- Увеличение и отеки суставов при прощупывании.
- Ограничение подвижности.
- Сильное покраснение кожных покровов в области пораженного сухожилия.
- Боли, возникающие при нагрузках на мышцы, расположенные рядом с воспаленным сухожилием.
Симптомы могут быть различными в зависимости от локализации воспаления.
Поражение голеностопного сустава
По внешним признакам при болезни голеностопного сустава сухожилие ничем не отличается от здорового. Но ткани вокруг него наполнены жидкостью.
Поражения этого участка нижней конечности развиваются на фоне ревматоидного артрита или же после механического повреждения конечности. Очень редко причиной голеностопного теносиновита становится плоскостопие.
Боли при этом могут возникать в любой части стопы, а могут охватывать всю ее. Неприятные ощущения усиливаются после долгого пребывания на ногах или длительных прогулок.
Иногда боли возникают при вытягивании ноги или поднимании ее верх с напряжением мышц – это говорит о том, что воспалительный процесс захватывает и позвоночник.
Поражение коленного сустава
Главный признак коленного теносиновита – увеличение коленной чашечки. Припухлость и отек коленного сустава объясняются скоплением жидкости в синовиальной сумке, количество ее резко возрастает при нагрузках и движениях коленного сустава.
Эта жидкость и есть причиной развития воспаления. Пациент обычно не жалуется на резкую боль – сильный болевой синдром беспокоит только при обострении коленного теносиновита.
Поражение длинной головки бицепса
От такой формы болезни страдают пловцы, теннисисты, то есть, спортсмены, занимающиеся теми видами спорта, при которых многократно совершаются движения рукой над головой.
Причиной воспаления является постоянное напряжение двуглавой мышцы, очаг его находится в передне-плечевом верхнем отделе конечности. Если лечение не проводится своевременно, воспаление переходит на локтевой сустав.
Болезнь де Кервена
Причины воспаления в этом случае – большие нагрузки на сухожилие большого пальца и запястье. Синдром де Кервена обычно развивается у людей, выполняющих монотонные движения в течение многих лет – наборщиков текстов, музыкантов, закройщиков, швей. Часто она диагностируется у трудолюбивых домохозяек и дачников.
Если причиной стала травма при выполнении домашней работы, развивается болезнь очень быстро и пациент не откладывает визит к врачу. Проблема в том, что часто назначается неправильное лечение, направленное на устранение симптомов ушиба, в то время как поражено сухожилие и развивается теносиновит.
При хроническом течении болезни де Кервена обследование и диагностика проводятся, как правило, на поздних стадиях, когда сустав почти полностью блокирован. Потому лечение также не всегда успешно.
Боли локализуются в области большого пальца, запястья и по краю лучезапястного сустава. Иногда болевой синдром охватывает локтевой сустав или полностью всю конечность.
Диагностика и правильное лечение затруднены еще тем, что боли могут быть разного характера: у кого-то ноющие, у кого-то острые, возникающие при движениях и нагрузках.
Как проводится лечение
Лечение воспаления сухожилия коленного, голеностопного или тазобедренного сустава подбирается в зависимости от его формы и локализации. Например, пункция (самый радикальный метод лечения при данном заболевании) чаще всего требуется при поражениях коленного сустава.
Когда медикаменты и физиотерапия оказываются бессильны, жидкость из суставной полости откачивается, затем в полость вводится лекарство. Иногда это антисептический раствор, в тяжелых случаях вводятся гормональные препараты. Такие методы позволяют купировать воспалительный процесс и начать мероприятия по восстановлению функций сустава.
Но если пациент вовремя обратил внимание на подозрительные боли и припухлости в области лучезапястного, плечевого или коленного суставов, лечение может быть ограничено курсом определенных медикаментов и физиотерапевтическими процедурами.
- Медикаменты должны действовать в трех направлениях: снимать отечность, устранять болевой синдром и воспалительный процесс. Обычно подбираются препараты местного и системного действия.
- Физиотерапевтические процедуры направлены на активирование обменных процессов в пораженном суставе, при этом действие медикаментов усиливается. Применяются электрофорез, магнитная и лазерная терапия, ультрафиолетовое облучение, ультразвук. В отдельных случаях назначается курс лечебного массажа.
Важно правильно подобрать различные методики и при необходимости корректировать программу терапии, чтобы добиться успеха. Игнорирование рекомендаций врача и самолечение может привести к самому печальному осложнению теносиновита – полной блокаде пораженного сустава.
11644 0
Сухожилия двуглавой мышцы плеча нередко отрываются от точек прикрепления при резком сокращении, сверхнагрузке или ударе по натянутой мышце. Чаще отрывается сухожилие длинной головки, реже — дистальное сухожилие.
Отрывы сухожилия длинной головки двуглавой мышцы плеча
Сухожилие длинной головки двуглавой мышцы плеча проходит в межбугорковой борозде и, огибая сверху головку плечевой кости, прикрепляется к надсуставному бугорку лопатки. При отрыве сухожилия появляется резкая боль и возникает типичная деформация контуров передней поверхности плеча, связанная с уменьшением длины брюшка мышцы.Данная травма возникает почти исключительно у мужчин и не приводит к значительному нарушению функции верхней конечности: происходит лишь ослабление сгибания конечности в локтевом суставе. Поэтому показания к оперативному лечению определяются прежде всего жалобами на деформацию контуров сегмента, а также повышенными требованиями более молодых людей, спортсменов и лиц физического труда.
Техника операции. Под наркозом сухожилие длинной головки двуглавой мышцы плеча выделяют из линейного доступа в верхней части медиальной двуглавой борозды с переходом на дельтовидно-грудную борозду. Сухожилие прошивают прочным шовным материалом и фиксируют одним из двух методов: 1) к сухожилиям мышц, расположенным в области шейки плечевой кости, и 2) чрескостно (рис. 30.1.1).
Рис. 30.1.1. Способы фиксации сухожилия длинной головки двуглавой мышцы.
а — чрескостно; б — к сухожилию короткой головки мышцы.
Фиксация к сухожилиям. В области шейки плечевой кости выделяют сухожилие короткой головки двуглавой мышцы, и фиксируют к нему сухожилие длинной головки, используя наиболее прочные модификации сухожильного шва (см. рис. 30.1.1, б). Оторванное сухожилие также может быть фиксировано к сухожилию широчайшей мышцы спины и другим плотным тканям в этой зоне. Окончательные швы накладывают при согнутой в локтевом суставе до угла 90° конечности и максимально натянутой мышце.
Чрескостная фиксация. В области метафиза плечевой кости делают косопоперечный канал, диаметр которого должен соответствовать диаметру сухожилия. Конец сухожилия проводят в канале, и, образовав петлю, накладывают прочные фиксирующие швы (см. рис. 30.1.1, а).
Послеоперационный период. После 3-недель-ной иммобилизации пациентам разрешают активные движения конечности, но без всякой дополнительной нагрузки в течение 11/2 мес после операции. Затем силу движений постепенно увеличивают, но полную нагрузку на конечность разрешают не раньше чем через 3—4 мес.
Повреждения дистального сухожилия двуглавой мышцы плеча
Дистальное сухожилие двуглавой мышцы плеча прикрепляется к бугристости лучевой кости, проходя вблизи таких важных анатомических образований, как глубокая ветвь лучевого нерва (снаружи), зона бифуркации плечевой артерии и отдающий двигательные ветви срединный нерв (с внутренней стороны и спереди). Кроме того, шейка лучевой кости расположена на относительно большой глубине. Все это делает фиксацию дистального сухожилия двуглавой мышцы весьма непростым вмешательством.Показания к данной операции достаточно очевидны в связи со значительным снижением силы сгибания предплечья, наряду с возникношением деформации контуров передней поверхности плеча.
Техника операции. Для доступа используют фигурный разрез с небольшим поперечным уступом на уровне локтевого сгиба (рис. 30.1.2). Дистальное сухожилие двуглавой мышцы выделяют из тканей и мобилизуют вместе с мышечным брюшком в центральном направлении. Затем идентифицируют плечевой сосудисто-нервный пучок и прослеживают его до зоны бифуркации плечевой артерии.

Рис. 30.1.2. Доступ, используемый при фиксации дистального сухожилия двуглавой мышцы плеча (объяснение в тексте).
Разрез продолжают по ходу лучевой борозды предплечья, перевязывая при необходимости крупную соединительную вену. Далее хирург выходит тупым путем на шейку лучевой кости на уровне ее бугристости и обходит ее вокруг с помощью изогнутого инструмента.
Самый простой и эффективный метод фиксации сухожилия реализуется путем его удлинения с применением следующих материалов: прочной лавсановой ленты, свернутой в трубку полосы широкой фасции бедра либо соединенных в один пучок нескольких сухожильных трансплантатов (далее используется термин «трансплантат»).
Вначале один из концов трансплантата подшивают к внутреннему или наружному краю сухожилия с переходом на апоневротическое растяжение мышцы (рис. 30.1.3, а). Свободный конец трансплантата проводят вокруг шейки лучевой кости и, не устраняя диастаза между сухожилием и костью, внедряют (провизорно) в ткани противоположного края сухожилия. Таким образом, все основные манипуляции на сухожилии происходят на поверхности раны, быстро и с минимальной травматизацией тканей.
После этого сгибают руку в локтевом сустанс до угла в 90° и подтягивают трансплантат за зону его выхода из-под лучевой кости, в результате чего конец сухожилия двуглавой мышцы приближается к ее поверхности (рис. 30.1.3, б).
Протянув свободный конец трансплантата через второй край сухожилия двуглавой мышцы в окончательную позицию, накладывают прочные нерассасывающиеся швы (рис. 30.1.3, в).

Рис. 30.1.3. Этапы (а, б, в) фиксации дистального сухожилия двуглавой мышцы плеча к шейке лучевой кости с помощью удлиняющего трансплантата (стрелки указывают направления движений) (объяснение в тексте).
В послеоперационном периоде активные движения в локтевом суставе с ограниченной нагрузкой могут быть разрешены сразу после заживления раны, а полную нагрузку допускают лишь через 3—4 мес.
В.И. Архангельский, В.Ф. Кириллов
Отрыв сухожилия двуглавой мышцы плеча от места прикрепления к лучевой кости - не редкая травма среди спортсменов, занимающихся бодибилдингом, пауэрлифтингом, или просто посещающих «качалку». Отрыву бицепса часто предшествует длительный период болей, сопровождающих нагрузку, но спортсмены редко реагируют на эти «звонки» и продолжают тренировки. Другой вариант - резкая пиковая нагрузка, встречаемая при попытке транспортировки неподъёмной мебели, брёвен, бетонных изделий и прочих тяжёлых и крупногабаритных предметов.
При отрыве дистального сухожилия бицепса существует 2 варианта действий, 1 - ничего не делать (или консервативный метод), 2- хирургически фиксировать сухожилие бицепса к месту, от которого оно оторвалось (или оперативный метод).
Если вы планируете использовать свой бицепс и дальше, продолжать спортивные нагрузки, или хотя бы сохранить нормальный внешний вид своего плеча, то вам потребуется операция. И тут встаёт вопрос, какой метод фиксации является оптимальным? Традиционно для этих целей используются анкерные фиксаторы, пуговчатые фиксаторы и тенодезные винты. Какой же метод фиксации является оптимальным? Ответ на этот вопрос ищите в конце статьи.
Симптомы отрыва бицепса плеча на уровне локтевого сустава.
Характерная клиническая картина в виде отёка и боли в проекции передней суставной ямки локтевого сустава
Указание на острую, жгучую боль этой локализации при подъёме тяжести «на бицепс», ощущение щелчка или хлопка в области передней локтевой ямки
Западение в месте расположения сухожилия бицепса
Слабость сгибания в локтевом суставе
Боль при попытке сгибания в локтевом суставе
Дефигурация бицепса плеча за счёт сокращения оторванного брюшка и его смещения в сторону плечевого сустава
Диагностика отрыва бицепса плеча.
Классическая клиническая картина в большинстве случаев достаточна для диагностики любого полного отрыва дистального сухожилия бицепса плеча, однако в ряде случаев при частичных разрывах а также для инструментального подтверждения диагноза, целесообразно выполнить МРТ или сонографическое исследование.
Хирургическое лечение отрыва бицепса плеча.
В современной хирургической практике фиксация бицепса к лучевой кости выполняется в большинстве случаев через 2 доступа. Доступ на уровне нижней трети плеча используется для обнаружения оторванного сухожилия бицепса, в то время как доступ на уровне верхней трети предплечья используется для рефиксации сухожилия. Для рефиксации сухожилия могут использоваться как анкерные фиксаторы (якоря) так и пуговчатые фиксаторы с или без тенодезного винта. Последние исследования показали что использование пуговчатых фиксаторов приводит к более надёжной первичной фиксации сухожилия
Ниже представлен клинический случай хирургического лечения отрыва бицепса от лучевой кости при помощи пуговчатого фиксатора. Первый этап - доступ в обалсти нижней трети плеча, выделение сухожилия бицепса и его прошивание.

Второй этап - доступ в проекции места прикрепления бицепса. После обнаружения бугристости лучевой кости, которая является местом прикрепления сухожилия бицепса, оно обрабатывается при помощи долота и бура для обеспечения поверхности к которой будет прирастать сухожилие.

При помощи спицы и канюлированного сверла 4,0 мм выполняется рассверливание канала в лучевой кости.

Сухожилие проводится через свой естественный канал к месту прикрепления, пуговица проводится на противоположную месту прикрепления сухожилия поверхность.

Затягивание нитей на пуговице приводит к прижатию прошитой части сухожилия к лучевой кости и надёжной его фиксации.

Проводится оценка амлитуды движений и степени натяжения сухожилия.
В чём плюсы и минусы приведённой выше методики? Лучше ли она чем фиксация при помощи анкерных фиксаторов или интерферентных винтов?
Для того чтобы ответить на этот вопрос обратимся к самому надёжному источнику, JBJS, journal of bone and joint surgery, за 2014 год. Так, по мнению Watson проведшему систематический анализ всех предшествующих исследований в данной области спортивной травматологии и ортопедии количество послеоперационных осложнений, в числе главных из которых были повторные отрывы сухожилия от места прикрепления, составило 26,4 % (75 из 284) в группе якорных фиксаторов, 20,4% (34 из 167) в группе интерферентных винтов, 44,8% (13 из 29) в группе внутрикостных винтов, и 0 % (0 из 18) в группе кортикальных пуговиц.
Watson JN, Moretti VM, Schwindel L, Hutchinson MR. Repair techniques for acute distal biceps tendon ruptures: A systematic review. J Bone Joint Surg Am 2014; 96(24): 2086-90.
Конечно это исследование не является единственным, в кадаверных исследованиях было так же доказано что пуговчатые фиксаторы оказываются наиболее прочными к пиковым нагрузкам в сравнении с анкерными и тенодезными винтами, а использование комбинированного метода (пуговица + тенодезный винт) не продемонстрировала никаких преимуществ в сравнении с изначальным пуговичным методом.
Caekebeke P, Vermeersch N, Duerinckx J, van Riet R. Radiological and Clinical Evaluation of the Transosseous Cortical Button Technique in Distal Biceps Tendon Repair. J Hand Surg Am. 2016 Dec. 41 (12):e447-e452. .
Cusick MC, Cottrell BJ, Cain RA, et al. Low incidence of tendon rerupture after distal biceps repair by cortical button and interference screw. J Shoulder Elbow Surg. 2014 Oct. 23(10):1532-6. .
Конечно выбор метода фиксации остаётся за оперирующим хирургом, и результаты лечения будут варьировать в зависимости от того, кто именно использует тот или иной метод, но по нашему мнению, пуговчатый фиксатор позволяет добиться надёжной фиксации, которая позволяет начать реабилитацию раньше (мы разрешаем активные движения уже через 3 недели после операции) и характеризуется крайне низким риском повторных разрывов.
В настоящее время для восстановления дистального сухожилия бицепса может использоваться один продольный или поперечный доступ. При наличии направителя для установки специальной низкопрофильной пуговицы нет необходимости делать разрез с противоположной стороны предплечья, а само сухожилие двуглавой мышцы можно обнаружить проксимально и вывести в рану. Учитывая удобство и надёжность методики в своей практике мы начали отдавать предпочтение имплантам фирмы Arthrex.
Клинический пример использования методики «одного доступа» с низкопрофильной пуговицей Arthrex.
Пациент Х.34 лет, травма при занятии в спортзале, при подъёме тяжести почувстовал «хлопок», хруст, почувстовал жгучую боль в проекции дистального сухожилия бицепса слева.
После травмы отметил появление деформации в области нижней трети левого плеча.

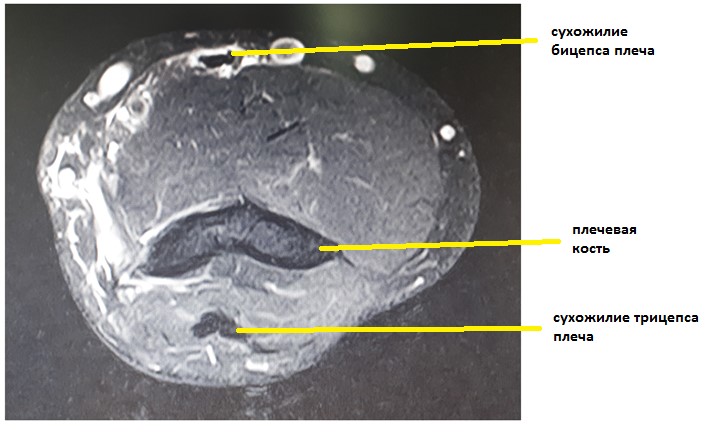
После травмы пациент самостоятельно выполнил МРТ и отправил по почте [email protected] .

На МРТ диагноз отрыва дистального сухожилия двуглавой мышцы плеча был подтверждён. На представленных выше снимках отчётливо визуализируется оторванное сухожилие двуглавой мышцы плеча.
Пациенту предложено оперативное лечение, реинсерция сухожилия к лучевой кости по методике Артрекс (Arthrex). Отличиями данной методики является использование специальной пуговицы с направителем, выполнение операции из одного хирургического доступа, а также внутрикостное расположение сухожилие за счёт формирования в лучевой кости слепо заканчивающегося канала такого же диаметра как прошитое сухожилие. По нашему мнению данная методика позволяет добиться мощной первичной фиксации и ускоренного процесса прирастания сухожилия к кости за счёт его внутрикостного расположения.
После выполнения доступа, обнаружения дистального конца сухожилия и выведения его в рану, оно прошивается при помощи специальной иглы с нитиноловым ушком и суперпрочной нити Fiberloop.

После прошивания культи сухожилия нити проводятся через пуговицу таким образом, чтобы при их натяжении культя притягивалась к пуговице.

Фото с операции, культя сухожилия прошита Fiberloop, нити проведены через пуговицу, пуговица фиксирована на направителе. При проведении пуговицы через канал в кости нити должны быть натянуты. Чтобы пуговица раньше времени не «соскочила» с направителя.

После подготовки пуговицы в области бугристости лучевой кости делается канал при помощи спицы-сверла 3,2 мм до противоположной стороны шейки лучевой кости. Канал проводится под углом 30 градусов к локтевой кости, чтобы минимизировать риск повреждения межкостного нерва.

Следующим этапом производится измерение диаметра культи сухожилия.

После измерения диаметра сухожилия (в нашем случае диаметр составил 6 мм), в кости делается слепо заканчивающийся канал соответсвующего диаметра до глубины 1 см.

После проведения пуговицы на противоположную сторону лучевой кости, при помощи затягивания нитей культя погружается в сформированный канал.

После затягивания нитей культя прошивается и надежно фиксируется 5-6 узлами.
Так выглядит результат, культя сухожилия погружена в костный канал и надёжно фиксирована.

Внешний вид раны после ушивания.

Ранняя разработка амплитуды пассивных движений. Уже на следующие сутки после операции можно пассивно сгибать руку в диапазоне 100-60 градусов. Амплитуда движений постепенно увеличивается после снятия швов через 2 недели от операции. Прибавляя в среднем по 10 градусов разгибания в день к концу 3 недели возможно полное разгибание в локтевом суставе.
С 4 недели возможно выполнение активных движений в локтевом суставе.
С 7 недели возможно постепенное увеличение нагрузки, начинать следует с минимального веса - 0,5-1 кг и увеличивать его по 0,5 кг в 2 дня.
Занятия спортом, в том числе поднятием значительных весов (более 15 кг одной конечностью) следует отсрочить до 12 недель после операции.
Ортопеды и травматологи часто сталкиваются со специфическим поражением, которое определяется, как теносиновит сухожилия. Патологии свойственно длительное скрытое течение, что сокращает вероятность своевременного обращения к врачу. Заболевание становится причиной чрезмерной жесткости сухожилий, отеков, болезненных ощущений. Лечение осложняется, если подтверждено наличие микрокристаллов солей в сухожилиях, а сами они подверглись разволокнению.
Причины возникновения
Активному развитию болезни способствует инфицирование смежных тканей или проникновение патогенной микрофлоры в структуру сухожилий. В 80% случаев это происходит вследствие прокола или другого нарушения целостности сухожилий. Основные пути поражения:
- Имеющиеся инфекции, особенно, ИППП (в 90% случаев выявленного инфекционного теносиновита больной страдал гонореей).
- Физическая травма, после которой занесенная острая инфекция разделяется мономикробную и полимикробную. Каждая из них прогрессирует в зависимости от характера, обширности повреждения.
- Физиологический процесс старения (распространенная причина теносиновита коленной мышцы).
- Мигрирующий из эпидермиса золотистый стафилококк, которым пациент был инфицирован ранее.
- Укус животными и последующее нагноение укушенной раны.
- Внутривенное применение тяжелых наркотиков (велика вероятность, что возникнет теносиновит сухожилия длинной головки бицепса).
- Открытые повреждения кожного покрова, на поверхность которых происходило воздействие пресной или соленой воды с наличием микобактерий.
Любой из перечисленных способов приводит к теносиновиту. В том числе и ситуации, когда пациент прошел не полный курс лечения относительно ревматоидного или реактивного артрита.
Симптомы
Врачу достаточно осмотра для предварительного установления диагноза. А методами диагностики врач подтверждает его, определяя нюансы патологии.

Теносиновит сухожилия длинной головки двуглавой мышцы плеча – это стенозирующее заболевание, которое проявляется специфическим болевым ощущением тянущего характера. В 9 из 10 случаев пациент жалуется, что неприятное ощущение охватывает плечо, распространяется вдоль передней поверхности руки (по двуглавой мышце). Пальпация пораженного участка доставляет мучительное ощущение: ее локализация – борозда между бугорками плечевой кости и по направлению ниже, где сухожилие еще лучше доступно пальпации. На фоне болезненности у пациента затруднено отведение руки.

Теносиновит сухожилия подколенной мышцы проявляется такими отличительными признаками:
- нарастание болевых ощущений после незначительной физической нагрузки;
- обширный отек вокруг коленного сустава;
- видна отчетливая гиперемия кожного покрова.
Симптоматика может дополняться в зависимости от срока давности поражения.
Диагностика
Диагностика теносиновита сухожилия затрудняется только по причине преждевременного назначения антибактериальной терапии, которую 60% врачей проводят еще до установления окончательного диагноза. Лабораторное исследование относительно рассматриваемой патологии – второстепенно.
Методы выявления патологии сухожилий следующие:
- Лабораторное исследование. В крови устанавливают увеличение содержания лейкоцитов, повышение СОЭ, как показатели активного воспалительного процесса.
- Рентгенологическое исследование. Основная цель метода – подтвердить наличие теносиновита и исключить сопутствующее развитие остеомиелита, бурсита, артрита.
- Исследование с применением ультразвука. Метод информативен, имеет преимущества перед МРТ: низкая цена, техническая простота. УЗИ не предполагает применение энергии магнитного поля. Процедура более безопасна для здоровья, не оказывает воздействие на устройства, имплантированные внутрь тела (водители сердечного ритма). УЗИ помогает детально изучить структуры сухожилий и связок, позволяя дифференцировать теносиновит, в том числе за счет применения цветового допплеровского картирования (ЦДК).
- МРТ. Метод предоставляет изображение всего сустава, включая капсулу с плечелопаточными связками, суставной хрящ на головке плечевой кости. Визуализируются и окружающие сустав мышцы и сухожилия, синовиальные сумки.
МРТ и УЗИ плечевого или коленного сустава не являются взаимозаменяемыми способами диагностики. Выполнение каждого из них предполагает конкретные цели, задачи.
Лечение
Промедление с обращением в больницу не сулит положительного прогноза – заболевание переходит на еще более усугубленную стадию. Тогда пациент теряет возможность даже самообслуживания, а о реализации трудовой деятельности и говорить не приходится. Один из вариантов потери времени – стремление нормализовать здоровье неофициальными методиками. Народная медицина не содержит ни одного рецепта, способного восстановить сухожильно-связочный аппарат. А пациенты, принимающие отвары и прикладывающие к телу компрессы, теряют время, повышая риск развития инвалидности.
Консервативное
Если по результатам диагностики подтверждено, что имеющееся нарушение – теносиновит сухожилия длинной головки бицепса, лечение консервативными методами предполагает следующие назначения:
| Вид лечения, назначаемая группа препаратов | Цель и особенности | Возможные побочные эффекты |
| Нестероидные противовоспалительные препараты.
Диклофенак, Нимесулид (Найз), Ибупрофен |
Снижают спектра воспалительного процесса, минимизируют боль. Перечисленные медикаментозные средства вводят 1 раз в день, на протяжении 10 дней | Гастропатия |
| Обезболивающие средства.
Кетанов, Кетарол, Дексалгин, Анальгин |
Анальгетики вводят при недостаточной эффективности НПВП, когда болевые ощущения в конечности сохраняются. Препараты на 4-5 часов ликвидируют приступы боли, что позволяет нормализовать самочувствие, помогает перенести послеоперационное восстановление | Гастропатии, нарушение сна, аритмия |
| Диуретики
Фуросемид, Лазикс |
Терапия, цель которой – снижение отеков. Дозировка зависит от веса пациента, степени выраженности отеков | Боли в пояснице на уровне почек |
| Антибиотикотерапия
Цефтриаксон, Цефтазидим |
Антибиотики широкого спектра действия назначают при доказанной взаимосвязи теносиновита и имеющейся инфекции. Цель – ликвидация патогенной микрофлоры | Расстройство кишечника |

Для реализации гормонального лечения применяют препараты группы глюкокортикоидов – Дексаметазон и Преднизолон.
Инъекционное введение гормональных препаратов, особенно при хронических процессах, не дает полного излечения, увеличивает скорость деградации коллагена, негативно воздействует на выработку нового коллагена (снижает его синтез в 3 раза).
Врач расширяет общие назначения активным применением иммуномодулирующих средств, витаминотерапии.
Подробнее

Во время проведения консервативной терапии важно не нагружать пораженный сустав – для этого проводят иммобилизацию ортезом. Рекомендовано местное нанесение мазей: Найз, Долобене, Кетонал.
Физиотерапия
Физиотерапевтические методы помогают нормализовать кровообращение, купировать или минимизировать болевые ощущения, улучшить обменные процессы пораженной области. К процедурам, которые целесообразно назначать, если подтвержден теносиновит сухожилия двуглавой мышцы плеча, подколенной ямки или другого отдела, относятся магнитотерапия; лазерная терапия; нанесение тепловых аппликаций. Применение электрофореза с новокаином позволит улучшить отведение конечности, снизит боль.
В последнее время активно применяют радоновые ванны.
После документального признания безопасности радона в плане лечения суставных патологий интерес к этому газу растет. Востребованность элемента объясняется его уникальными терапевтическими возможностями.
Радон – это инертный газ, не имеющий цвета и запаха. Он в 7,5 раза тяжелее воздуха, имеет 3 изотопа, самый важный из них – 222 Ял со сроком полураспада 3,82 сут.
Перед проведением радоновых ванн врач убеждается, что у пациента нет противопоказаний к медицинской технологии:
Среди них:
- Лихорадка неясного генеза.
- Онкологические процессы (подтвержденные) – наличие злокачественных новообразований, доброкачественных опухолей, имеющие склонность к росту.
- Все заболевания крови.
- Нарушения сердечного ритма (мерцательная аритмия, экстрасистолия).
- Психоэмоциональные нарушения (эпилепсия, неврозы, шизофрения).
- Перенесенный крупноочаговый или множественный мелкоочаговый инфаркт мозга.
- Профессиональная деятельность, связанная с длительным пребыванием в поле радиоактивного или электромагнитного излучения.
- Период беременности и грудного вскармливания.
- Нарушение функциональной деятельности щитовидной железы, высокая предрасположенность к ее гиперфункции.
- Состояние накануне оперативного вмешательства.
- Тяжелые гинекологические состояния – фиброзно-кистозная мастопатия, миома матки, фибромиома, аденомиоз, эндометриоз.
- У мужчин – аденома простаты.
- Желчнокаменная болезнь.
- Наличие конкрементов в любом из сегментов мочевыделительной системы.
- Подтвержденная отслойка сетчатки.
- Наличие дефектов на коже, участки мокнущих дерматитов, патологии грибкового происхождения.
- Подтвержденный остеопороз.
Для определения концентрации радона для проведения процедуры врач руководствуется доминирующими болевыми проявлениями. Выполняют суховоздушные ванны и традиционные – водные. Эффект от процедуры – улучшение кровоснабжения тканей, прилегающих к суставу; высокая вероятность долгосрочного обезболивания (в 90% случаев).
Антон Епифанов о физиотерапии:
Хирургия
Оперативное вмешательство проводят в крайних случаях, когда восстановить конечность консервативными методами не удается. Отягощают хирургическое лечение возраст пациента старше 45 лет, наличие у него инсулинозависимого сахарного диабета и если этиология теносиновита состоит в прогрессировании полимикробной инфекции.
Пластика сухожилия – многоступенчатая, тонкая операция. Она предполагает последующее длительное восстановление и отличается высокой ценой.
Лечение суставов Подробнее >>

Исключить риск осложнений послеоперационного периода помогает введение антибиотиков за сутки до вмешательства, активная интраоперационная антибиотикотерапия.
Особенности анестезии при операции относительно теносиновита сухожилий:
- в выборе анестезиологического пособия важны кратковременность вмешательства, отсутствие потребности в глубокой релаксации, наличие адекватных кровоостанавливающих мер;
- современные медикаменты обеспечивают адекватное обезболивание без угрозы для жизни больного;
- распространенное осложнение после вмешательства – непродолжительная посленаркозная депрессия. Она обеспечивает возможность раннего перевода пациента из ПИТ (палаты интенсивной терапии) с активизацией пациента;
- глубина погружения в наркоз обеспечивается наркотическими анальгетиками. В клиниках с высоким финансовым обеспечением практикуют самое удачное сочетание для наркоза при непродолжительных операциях – Диприван + наркотические анальгетики (в 68% случаев). Но высокая себестоимость Дипривана ограничивает его применение в клинической практике. Больницы с менее высоким финансированием применяют для наркоза Кетамин. Его отличие от Дипривана специфично: по мере выхода из наркоза пациенты нуждаются в седативной терапии (проводят стандартными дозировками). Специалисту важно контролировать основные витальные показатели – в течение всего оперативного вмешательства они должны быть стабильными.
- В 23,3 % наблюдений для наркоза применяют барбитураты, в основном Тиопентал натрия в стандартных дозировках. Если глубина наркоза была достаточной, «управляемость» наркозом вызывает определенные сложности. Возможна длительная посленаркозная депрессия, требующая постоянного наблюдения за пациентом.
Прогноз относительно выздоровления – благоприятный (при условии раннего обращения за медицинской помощью). Однако пациенту следует подготовиться: полное восстановление займет 3-4 месяца.
Заключение
Теносиновит сухожилия удается вылечить только в условиях стационара, а значит – методами официальной медицины. Рассчитывать на альтернативные варианты небезопасно. Самая распространенная причина развития патологии – хроническое повреждение. Устранением заболевания занимаются ортопеды, травматологи. Если теносиновит имеет инфекционное происхождение, к составлению плана лечения подключается венеролог.
Каждый человек сталкивался с растяжением мышц и связок. Однако немногие знают, что такая безобидная травма может перерасти в нодулярный теносиновит. Спортсмены отлично знают об опасности этого заболевания. Ведь зачастую повреждение связок и мышц сопровождается и растяжением сухожилий, которые находятся рядом. Если травму не вылечить должным образом, то может развиться воспалительный процесс с сильным болевым синдромом - теносиновит сухожилия.

Виды и причины болезни
Медики разделяют теносиновит на следующие виды:
- Стенозирующий. Его еще называют теносиновитом крупных суставов. Обычно поражаются сухожилия, отвечающие за сгибание и разгибание руки в локте, ноги в колене, а также отведение в сторону пальцев. При травме суставов человек чувствует боль, если пытается шевелить конечностями. В запущенных случаях на суставах и сухожилиях образуются рубцы. Интересно, что стенозирующий теносиновит чаще всего проявляется у женщин.
- Туберкулезный. Этот вид заболевания диагностируют у взрослых пациентов. Если организм поражает туберкулезная палочка, то травмируются в первую очередь кистевые сухожилия. Часто боль не ощущается, однако ограничивается движение кисти и пальцев, а сама рука отекает в области ниже плеча.
- Хронический. Зачастую воспалительный хронический теносиновит приводит к ревматоидному артриту. Это заболевание может диагностировать только специалист, проведя необходимые обследования.
 Причин возникновения и развития теносиновита множество. В первую очередь медики выделяют различные травмы. Небольшие ушибы неопасны, так как быстро заживают. Но если травма привела к ранению, то возникает риск заражения. Инфекция при попадании в рану вызывает воспалительные процессы. Усугубляет ситуацию ослабленный иммунитет. Если организм не способен самостоятельно бороться с патогенными микроорганизмами, то воспаление только усиливается.
Причин возникновения и развития теносиновита множество. В первую очередь медики выделяют различные травмы. Небольшие ушибы неопасны, так как быстро заживают. Но если травма привела к ранению, то возникает риск заражения. Инфекция при попадании в рану вызывает воспалительные процессы. Усугубляет ситуацию ослабленный иммунитет. Если организм не способен самостоятельно бороться с патогенными микроорганизмами, то воспаление только усиливается.
Переутомление, тяжелая физическая нагрузка и преклонный возраст тоже могут стать причинами развития заболевания. Обычно человек в своей будничной деятельности задействует определенную группу мышц. Перегрузка тех сухожилий, которые находятся в постоянном напряжении, и приводит зачастую к развитию теносиновита.
 В группе риска - люди преклонного возраста, так как их кости и мышцы слабеют и уже не выдерживают прежних нагрузок. Если не проводится своевременное обследование и лечение, то любой негативный фактор способен спровоцировать развитие болезни. В редких случаях теносиновит бывает наследственным заболеванием.
В группе риска - люди преклонного возраста, так как их кости и мышцы слабеют и уже не выдерживают прежних нагрузок. Если не проводится своевременное обследование и лечение, то любой негативный фактор способен спровоцировать развитие болезни. В редких случаях теносиновит бывает наследственным заболеванием.
Костно-мышечные ткани тесно связаны друг с другом. Поражение одного участка провоцирует патологию и в других местах. Поэтому такие болезни, как бурсит или ревматический артрит, нередко становятся причинами возникновения нодулярного теносиновита. Кроме того, патогенные организмы распространяются через кровь вследствие таких заболеваний, как герпес, сифилис, туберкулез и т. п.
Симптомы заболевания
Чем раньше диагностировать теносиновит, тем легче его вылечить. Однако это заболевание зачастую не вызывает никакого дискомфорта у человека. Лишь со временем он начинает чувствовать небольшую боль при движении конечностями. Затем появляется покраснение пораженного участка, а при надавливании на больное место можно нащупать опухоль. Однако конкретная симптоматика зависит от места развития воспаления. Различают следующую локализацию:

Иногда при одном и том же заболевании болевые ощущения носят разный характер. Одни люди жалуются на постоянную ноющую боль, у других неприятные ощущения проявляются только при движении конечностями.
Однако в любом случае при проявлении первых симптомов необходимо обратиться к врачу, так как запущенный теносиновит способен привести к инвалидности.
Диагностика и лечение
Долгое время медики не могли дать описание болезни. Это произошло лишь в середине прошлого столетия. В наше время о заболевании известно многое, в том числе и то, что теносиновит обычно поражает людей среднего возраста, а женщины страдают им чаще, чем мужчины.
Диагностировать заболевание можно несколькими способами. Если при пальпации пораженного места отчетливо чувствуется опухоль, то это повод незамедлительно обратиться в больницу. Врач также проводит осмотр пациента и назначает вид обследования. Обычно пациент еще сдает общий анализ крови.
Чаще всего для диагностирования недуга используют ультразвуковое исследование. С его помощью удается рассмотреть размер опухолей, их количество и места локализации. Рентген назначают тогда, когда теносиновит повлек за собой деформацию костей. МРТ дает возможность наиболее тщательно изучить вид опухоли. Биопсия проводится в тех случаях, когда необходимо отличить опухоль, вызванную теносиновитом, от других новообразований.

Лечение нодулярного теносиновита проводят медикаментозно. Однако списки лекарств будут длинными, так как универсального препарата, избавляющего от болезни, пока не существует. Врач выписывает группы препаратов, помогающие снять воспаление, боль, отечность, припухлость и покраснение. Это обезболивающие и противовоспалительные средства, анальгетики, антибиотики, препараты, укрепляющие иммунитет и улучшающие обмен веществ. Курс подбирается индивидуально, длительность приема зависит от сложности заболевания.
Определить течение нодулярного теносиновита способен только врач. Он проводит специальные исследования, подбирает методику терапии, выписывает медикаменты. Поэтому от лечения народными средствами без консультации с опытным специалистом лучше отказаться, иначе есть риск усугубить ситуацию.
Народные рецепты не помогут справиться с травмой, однако их можно применять в качестве профилактического средства.
Для скорейшего выздоровления курс приема лекарств лучше совмещать с физиотерапией. Массаж, магнитотерапия, электрофорез и другие физиотерапевтические методы помогут восстановить утраченные функции суставов и сухожилий. Лишь в запущенных случаях требуется хирургическое вмешательство. Во время операции пациенту удаляют пораженный узел сухожилия. Но даже хирургическое вмешательство не защищает от рецидива.
Теносиновит может появиться повторно после курса лечения. Поэтому важно выполнять все рекомендации врача в период реабилитации.
Лечение плечелопаточного периартрита — долго, но просто
Наиболее частым «ревматическим» заболеванием плеча, по данным современных исследований, считается плечелопаточный периартрит. Он встречается примерно в 80 % обращений, связанных с заболеваниями плечевого сустава. Причина кроется в том, что сухожилия в плечевом суставе находятся в постоянном функциональном напряжении, что и приводит к развитию в нем дегенеративного процесса.
- Причины плечелопаточного периартрита
- Симптоматика и этапы болезни
- Лечение традиционными методами
- Упражнения при заболевании
Лечение плечелопаточного периартрита достаточно простое, но главное условие эффективного лечения – вовремя начатая терапия.
Причины плечелопаточного периартрита
Возникновение заболевания могут спровоцировать некоторые факторы: возраст после 40 лет (особенно страдают этим заболеванием женщины), переохлаждение, длительное воздействие сырости, а также наличие заболеваний – спондилез, артроз, ишиас, нервно психические нарушения, врожденные недостатки развития верхнего плечевого пояса.
Основной этимологический фактор – это макро и микротравмы, которые могут появиться вследствие профессиональной или спортивной деятельности. Однако зачастую возникновение плечелопаточного периартрита не имеет какой-либо видимой причины.
Симптоматика и этапы болезни
В развитии плечелопаточного периартрита наблюдается несколько этапов и клинических форм болезни.
Простой или «простое болезненное плечо» – это начальная форма заболевания, которая встречается наиболее часто. При ней происходит изолированное воспаление сухожилий подостной и надостной мышц или значительно реже – тендинит длинной головки двуглавой мышцы. Симптомом данного этапа болезни служит возникновение болезненных ощущений или их усиление при определенных движениях рукой.
При этом пациент обычно не может поднять руку вверх или не может дотронуться до своего позвоночника сзади. Боль локализована в передневерхней части плеча, где сухожилия коротких ротаторов прикрепляются к большому бугорку. Однако многие другие движения могут не иметь болевых ощущений в плече. Результаты рентгенографии обычно не выявляют патологических отклонений.
В итоге лечения плечелопаточного периартрита на начальной стадии может быть выздоровление в течение короткого периода (от нескольких дней до недели) или рецидив болезни с переходом в хроническую стадию, но без определенных ограничений движений в плече. Также при самом неблагоприятном исходе заболевание может перейти в этап острого плечелопаточного периартрита.
Острый или острое болезненное плечо – этот этап заболевания может возникнуть самостоятельно или же являться осложнением от первого начального этапа. При нем происходит воспаление сухожилий и сумки, в котором они находятся, что приводит к кальцификации (перерождению) пораженных тканей. Обычно боль появляется внезапно, особенно после физических нагрузок на сустав.
Она обладает нарастающей интенсивностью, отдает в заднюю поверхность руки и в шею. Болевые ощущения усиливаются в ночное время. Движения рукой резко ограничиваются, однако движения руки вперед почти свободно. Пациенту удобнее держать больную руку в физиологическом положении, т.е. в согнутом состоянии и приведенной к телу.
Локализация болевых ощущений различна. Боль может быть и на передненаружной стороне плеча (воспалены сухожилия, которые прикрепляются к коротким ротаторам), и на наружной области (воспаление в поддельтовидной сумке), и на передней поверхности (воспалено сухожилие длинной головки двуглавой мышцы плеча).
На данном этапе болезнь может сопровождаться повышенной температурой тела и увеличенной СОЭ. Результаты рентгенографии выявляют перерождение тканей в подакромиальной области плеча, сухожилий надостной мышцы или подлопаточной мышцы.
Лечение острого болезненного плеча может занять как несколько дней, так и несколько недель. Хронический анкилозирующий или блокированное плечо – чаще всего является результатом острой формы заболевания. Данному этапу болезни характерны тупые боли, которые усиливаются во время движения плечом. Основной симптом – это прогрессирующая тугоподвижность в плечевом суставе. Больной не может осуществить боковое отведение плеча, т.к. при фиксации лопатки лопаточногрудинное сочленение не функционирует.
Состояние блокированного плеча не приводит к повышению температуры тела и изменениям в лабораторных исследованиях. Рентгенография может выявить отложения солей (кальцификаты) в пораженных сухожилий.
Пальпация определяет болевые ощущения впереди и под акромионом, по борозде двуглавой мышцы головки плечевого сустава, а также в месте присоединения дельтовидной мышцы к суставу.
Лечение традиционными методами
Ответ на вопрос: «Как лечить плечелопаточный периартрит?» можно начать с того, что самое важное в процессе лечения этого заболевания – это настойчивость и длительность. Т.к. во время всех периартритов происходит замедленное рассасывание кальцификатов и очагов дегенерации при том, что продолжается процесс микротравматизации сухожилий.
К основным методам лечения периартрита относят:
- разгрузку пораженных сухожилий;
- применение антивоспалительных и болеутоляющих медикаментозных препаратов;
- физические и бальнеологические методы;
- реже - хирургическое вмешательство.
Создание покоя пораженной конечности создают при помощи иммобилизации больного сухожилия. Например, в легком случае это выполняется при помощи поддерживающей повязки, простой деревянной или проволочной шины, которые ограничивают подвижность больной конечности. На первой стадии заболевания выздоровление может наступить после нескольких дней иммобилизации. В более тяжелом случае применяют съемную гипсовую лонгету.
Только после снятия болевых ощущений постепенно начинают выполнять осторожные движения: сначала более активные, затем – пассивные. Одновременно применяют использование анальгетиков – ацетилсалициловой кислоты, анальгина, бруфена, индоцида, бутадиена, реопирина и др. в обычных дозах применения.
Болевые ощущения повышенной интенсивности снимают при помощи инфильтрации пораженного сухожилия сочетанием новокаина и гидрокортизона. Вводят его в поддельтовидную или подакромильную область дозой 50-100 мг.
Инъекцию повторяют через пять-десять дней вплоть до уменьшения болей. Острую боль также можно снять введением кортикостероидов внутрь. Например, триамцинолон или преднизолон по 3 таблетки в день, постепенно снижая дозу до ¼ табл. за 5 дней.
Однако следует помнить, что глюкокортикостероиды, достаточно быстро уменьшая болезненные ощущения и экссудативные явления в пораженных тканях, не способны предотвратить развитие тугоподвижности сустава и поэтому их применение целесообразно только в составе комплексного лечения плечелопаточного периартрита.
Комплексное лечение заболевания подразумевает также применение физических методов. Ультразвук, синусоидальные токи и фонофорез гидрокортизона способствуют улучшению кровообращения и хорошо обезболивают. Также в случае упорного болевого синдрома врачи рекомендуют применение рентгенотерапии, а при хроническом затянувшемся развитии болезни – общие сероводородные или радоновые ванны.
При плечелопаточном периартрите противопоказана процедура массажа. Однако лучшим средством для предотвращения блокады плеча во время хронического плечелопаточного периартрита являются занятия лечебной гимнастикой, которые должны выполняться систематически на протяжении нескольких месяцев.
Только в случае неэффективности традиционных методов консервативного лечения применяют хирургическое вмешательство.
Лечение заболевания народными средствами
Грамотное лечение народными средствами плечелопаточный периартрит может произвести положительный эффект. Например, широко применяемый метод гирудотерапии (лечение с помощью пиявок) способен улучшить микроциркуляцию в тканях и содействует скорому выздоровлению пациента.
Также при лечении плечелопаточного периартрита используют различные отвары и настои трав, которые обладают противовоспалительным действием. Их применяют либо внутрь или же в виде компресса на пораженный участок.
- 1 ст. ложка измельченного зверобоя заливается стаканом крутого кипятка. Настаивается отвар в течение получаса. Принимают его по 1 ст. ложке 4 р. в день.
- Высушенную крапиву заливают кипятком и 15 минут держат на водяной бане. Принимают по 1 ст. ложке 3-4 р. в день.
- 5 гр. измельченных ягод черной смородины заливают стаканом кипятка и двадцать минут настаивают. Принимают по полстакана 3 р. в день.
- Хрен измельчают на терке, разогревают, заворачивают в марлю и в теплом виде прикладывают в виде компресса на пораженный участок.
- 50 гр. цветков календулы разводят полулитром водки и настаивают 15 дней. Затем применяют в качестве растирания в плечелопаточной области пораженного сустава.
- Берут в одинаковых количествах листья мяты, березовые почки, корень одуванчика и кориандр и заливают кипятком. После настаивания используют для растираний по 3 р. в день.
Перечисленные выше народные методы способствуют снятию болевого синдрома и воспалительного процесса.
Упражнения при заболевании
Добиться быстрого полного восстановления функции сустава помогут активные упражнения. Их существует достаточно много, поэтому выбор зависит от рекомендаций врача и собственных возможностей больного.
- И.П. (исходное положение) - Руки на талии. Производим круговые движения плечом.
- И.П. - Руки на талии. Совершаем движения плечом вперед и назад.
- И.П. - Больная рука на здоровом плече. Здоровой рукой аккуратно плавным движением тянем другой локоть вверх.
- И.П. - руки в замке за спиной. Осторожным движением тянем больную руку к ягодицам.
Регулярное выполнение упражнений помогает исключить переход болезни в хроническую стадию. Прогноз при плечелопаточном периартрите благоприятный. В ходе лечения постепенно рассасываются очаги дегенерации и кальцификатов, исчезают боли и восстанавливается подвижность конечностей. Основное правило эффективного лечения гласит: с целью недопущения серьезных осложнений к лечению необходимо приступать в момент проявления первых симптомов.
Полезные статьи:
Тендинит длинной головки бицепса
Общие сведения о заболевании
Тендинит – это воспаление сухожилия, которое изначально возникает в сухожильном влагалище или сухожильной сумке. В данном случае, это воспалительный процесс в той части сухожилия, которое соединяет верхнюю часть мышцы бицепса с плечом. Чаще всего болезнь появляется впоследствии слишком большой нагрузки, при выполнении определенного вида работы или при занятии спортом.
Бывают и такие случаи, когда тендинит развивается не из-за чрезмерных нагрузок, а в результате износа мышц, травмы. При тендините в локализации длинной головки бицепса отмечается болевой синдром в верхне-переднем отделе плечевого пояса.
Основные причины, способствующие возникновению заболевания
Для того чтобы произошла регенерация тканевого слоя сухожилия бицепса, нужно достаточно много времени. К примеру, если у человека его профессиональные обязанности связаны с выполнением интенсивных и одних и тех же упражнений руками, поднятыми над уровнем головы, или же это спортсмен (теннисист, баскетболист) - сухожильная часть подвергается регулярной излишней нагрузке, и нормальная регенерация попросту вовремя не осуществляется.
При изнашивании сухожилия начинаются его тканевые дегенеративные изменения, коллагеновые волокна спутываются и очень часто разрываются. Становится очевидным тот факт, что во время этого процесса сухожилие теряет свою прочность и воспаляется, что может привести к разрыву.
Довольно часто тендинит длинной головки бицепса развивается впоследствии полученной прямой травмы. К примеру, если человек упал на плечо, это приведет к началу болезни, и может разорваться поперечная связка плеча.

Благодаря данной связке образование из соединительной ткани находится в биципитальной выемке, которая расположена рядом с верхушкой плечевой кости. Когда она разрывается, бицепс не удерживается на своем месте и спокойно выскальзывает, впоследствии он подвергается раздражению и воспаляется.
Заболевание может возникнуть, если разорвется ротаторная манжета, возникнет импинджмент или нестабильность плеча. Если разорвется манжета, то это позволит плечевой кости неограниченно передвигаться и воздействовать на соединительное образование, что, естественно, приведет к его ослабленному состоянию.
Появлению болезни способствует и нестабильность плеча, возникающая при чрезмерной подвижности головки плечевой кости внутри розетки.
Основные симптомы и клиническая картина заболевания
Самым главным признаком тендинита длинной головки бицепса является болевой синдром, который носит тупой характер. Зачастую болевой синдром локализуется в передней части плеча, но иногда опускается и ниже, в ту область, где расположена двуглавая мышца.

Болевые ощущения усиливаются во время движения конечностью, особенно если ее поднимать вверх. При состоянии покоя конечности, боль утихает. Также наблюдается слабость при поворотах предплечья и сгибании локтевого сустава.
Диагностирование болезни
Сначала доктор опрашивает и осматривает больного. Пациент должен дать точные ответы о характере своей работы, о возможных перенесенных травмах, если это спортсмен, то об интенсивности тренировок.
При осмотре врач особое внимание обращает на то, как пациент выполняет определенные движения, возможно, они затруднены в результате слабости мышц и болевого синдрома. Затем проводится ряд специальных тестов, позволяющих определить наличие повреждений вращательной манжеты или нестабильности плеча.
Если рентгенографического исследования недостаточно, для того чтобы подобрать наиболее подходящее лечение, тогда доктор может направить больного на МРТ.

Это исследование может дать намного больше информации о поврежденном сухожилии бицепса, дает возможность увидеть есть ли воспалительный процесс, повреждена ли лабрума, имеются ли разрывы ротаторной манжеты.
Для того чтобы определить наличие других проблем с плечевым суставом, врач назначает диагностическую артроскопию.
Лечение болезни
Лечение данной болезни может быть двух видов: консервативным и хирургическим.
Консервативный метод заключается в полной разгрузке сухожилий бицепса, то есть больному следует исключить самые малейшие нагрузки на эту область и обеспечить сухожилию покой. Для уменьшения боли и воспалительного процесса применяются НПВС. Очень осторожно назначают стероидные уколы, потому что зачастую они еще больше ослабляют сухожилие.
В обязательном порядке пациенту следует пройти курс физиотерапевтических процедур и ЛФК. Физиотерапевтическое лечение способствует скорейшему уменьшению воспалительного процесса, а ЛФК помогает восстановить мышечную массу.

Если больной работает в такой сфере деятельности, где возможен риск нестабильности плеча и разрыва ротаторной манжеты, то ему будет рекомендовано сменить место работы. Это позволит уменьшить болевые ощущения и воспаление, и даст человеку возможность жить полноценно.
Если консервативное лечение не принесло никаких результатов и человек по-прежнему страдает от болей, тогда ему рекомендовано оперативное лечение. Также к нему прибегают в случае обнаружения иных проблем в плечевой области. Чаще всего оперативное лечение заключается в акромиопластике. Во время проведения операции, которую хирурги выполняют, используя артроскопию, удаляется передняя доля акромиона.
Это дает возможность расширить расстояние между акромионом и расположенной рядом головкой плечевой кости, таким образом, уменьшается давление на само сухожилие и близлежащую ткань.
Если у пациента наблюдаются сильные дегенеративные изменения сухожилия, тогда осуществляют тенодез бицепса. Этот метод заключается в повторном прикреплении верхней доли бицепсного сухожилия к новому месту. Такое оперативное вмешательство дает хороший результат, но, к сожалению, он не долговечен.
После проведенной операции реабилитация длится где-то шесть-восемь недель. Положительный исход во многом будет зависеть от самого больного, то есть от его настроя на хороший конечный результат. Врачи не рекомендуют залеживаться, вскоре после операции нужно начинать занятия лечебной физкультурой.

Врач ЛФК подберет комплекс упражнений и проконтролирует процесс укрепления мышц плеча и предплечья. Обычно положительная динамика наблюдается уже спустя две-четыре недели.
Если пациент добросовестно будет выполнять все рекомендации лечащего врача, то полное восстановление плеча и предплечья займет три-четыре месяца.
Профилактика
Для того чтобы избежать тендинита длинной головки бицепса необходимо придерживаться следующих рекомендаций. Во-первых, перед тренировкой проводите разогревающие и разминочные упражнения, старайтесь не делать однообразных движений на протяжении длительного времени. Во-вторых, не допускайте физических перегрузок и избегайте травм. Регулярно меняйте нагрузку, интенсивность нагрузок должна увеличиваться постепенно, и, не забывайте, делайте своевременный отдых.
Видео - Тендинит длинной головки бицепса



